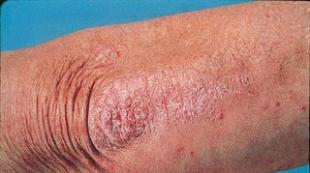
Невус сальных желез на голове у новорожденного. Невус сальных желез (Прогрессирующая аденома сальных желез, Сальный невус, Себорейный невус Ядассона)
Невус сальных желез Ядассона или, как его еще называют, себорейный – опухолевидное новообразование, в первую очередь обусловленное в своей природе появления мальформацией сальных желез, как и иных элементов дермы. Чаще всего себорейный невус носит врожденную форму, реже приобретенную, проявляясь в детском, младенческом возрасте. Какие причины провоцируют появление, и какое лечение показано, мы рассмотрим в этой статье.
Важно помнить! Чаще всего сальный невус поражает волосяную часть головы или же лицо, реже другие части тела.
Клиника патологии
Невус Ядассона чаще всего поражает кожу головы – это узелковой формы новообразование, возникает в силу патологического роста тканей на стадии развития эмбриона. Новообразования – одиночные, ограниченные по своей форме и имеют овальную форму, линейную зону облысения, проявляясь восковидной бляшкой.
По своим клиническим проявлениям патология имеет такие признаки:
Невус себорейный проходит несколько стадий в своем развитии:
- На первой стадии на кожных покровах ребенка появляются новообразования – симптомы проявляют себя появлением сосочков на дерме.
- Вторая стадия чаще всего проявляет себя в период полового созревания в виде шаровидных папул, прилегающих тесно одна к другой.
- Третья стадия – чаще всего она проявляет себя в юношеском возрасте в виде маленьких или же больших наростов, выступающих над кожными покровами.
Именно третья стадия – наиболее опасна и при отсутствии лечения может трансформироваться из доброкачественного в злокачественное новообразование.
На данный момент врачи не могут однозначно говорить, что провоцирует появление невуса сальных желез, но выделяют ряд факторов, которые могут привести к развитию данного заболевания.
Так, сопутствующими факторами, провоцирующими появление невуса, врачи называют следующие:

Осложнения заболевания
В большинстве своем появление невуса будет протекать без характерных симптомов, и потому так важен контроль дерматолога во избежание негативных последствий и осложнений. Врачи отмечают тот факт, что в 15% случаев доброкачественное новообразование будет перерастать в раковое, реже – может развиваться доброкачественная форма аденомы.
 При злокачественном новообразовании – прогнозы неблагоприятные и проводить оперативное удаление невозможно в силу высоких рисков распространения раковых клеток. В этом случае – исключительно поддерживающее лечение.
При злокачественном новообразовании – прогнозы неблагоприятные и проводить оперативное удаление невозможно в силу высоких рисков распространения раковых клеток. В этом случае – исключительно поддерживающее лечение.
При доброкачественном новообразовании – патология имеет благоприятные прогнозы, а лечение предусматривает проведение оперативного вмешательства. Главное в этом случае – своевременная, ранняя диагностика и принятие необходимых мер, в том числе и радикальное, хирургическое удаление новообразования.
Важно! Невус сальных желез может поражать и близлежащие ткани, нервные окончания, зрение и костную ткань, даже ЦНС и мочеполовую систему, а в детском возрасте – это может вылиться в умственную отсталость, развитие эпилепсии.
Диагностика и лечение
Прежде всего, врач проводит осмотр и опрос пациента, собирая анамнез – когда появилось новообразование и были ли у родственников такие патологии. На основании первичного опроса и осмотра ставится предварительный диагноз, после чего пациент направляется на лабораторные анализы.
 Лабораторные анализы позволят подтвердить или же опровергнуть такой диагноз как рак дермы или же сосочковый невус. В частности, последний отмечен интенсивным розовым окрасом, а сами новообразования имеют несколько иное строение. Чаще всего назначается проведение гистологии – она определяет глубину и особенности существующего новообразования.
Лабораторные анализы позволят подтвердить или же опровергнуть такой диагноз как рак дермы или же сосочковый невус. В частности, последний отмечен интенсивным розовым окрасом, а сами новообразования имеют несколько иное строение. Чаще всего назначается проведение гистологии – она определяет глубину и особенности существующего новообразования.
Также берется мазок при помощи пункции – это позволит определить риск перерождения опухоли в злокачественную онкологию. По результатам полученных анализов врачи назначают курс лечения – это может быть как постоянное наблюдение у дерматолога, но чаще всего речь идет о более кардинальных методиках, таких как хирургическое вмешательство.
В силу того, что риски перерождения ткани невуса в злокачественную онкологию весьма высоки – врачи рекомендуют именно оперативное вмешательство в самом раннем возрасте до наступления у ребенка возраста полового созревания. Все дело в том, что более щадящие методики удаления невуса, например, использование криодеструкции, может дать положительный результат, но в будущем патология проявит себя повторно.
 В этом случае врачи говорят о необходимости полного удаления путем иссечения новообразования в пределах его зоны роста и тонкой полосы существующих здоровых тканей.
В этом случае врачи говорят о необходимости полного удаления путем иссечения новообразования в пределах его зоны роста и тонкой полосы существующих здоровых тканей.
Если же невозможно удалить новообразование за один раз, врачи проводят несколько оперативных вмешательств, поэтапно удаляя патологически разросшиеся ткани с соблюдением минимального промежутка времени. Как следствие – если невус расположен на голове или же лице и весьма большой по своим размерам, то оперативное вмешательство считается сложным.
Проводят оперативное удаление невуса в условиях стационара медицинских учреждений, профиль работы которых – это лечение онкологических заболеваний, с использованием местной или же общей анестезии – в зависимости от размера. После удаления новообразования – полученный материал отправляют на гистологию для подтверждения или же опровержения подозрений на рак.
Чаще всего врачи применяют для удаления невуса сальных желез обычный скальпель или же электронож. При обнаружении по результатам лабораторных анализов отправленной гистологии атипичных в организме клеток – проводится повторная диагностика, контроль за состоянием здоровья пациента и по необходимости профильное лечение.
В силу того, что первопричины развития невуса сальных желез до сих пор врачами не установлены как таковые – соответственно нет и мер профилактики, которые можно посоветовать для недопущения развития данной патологии.
При своевременном выявлении новообразования и проведенного лечения – врачи дают самые благоприятные прогнозы. Как показывает статистика – у 10% может развиваться базалиома, реже рак. Соответственно – чем раньше будет удален невус, тем ниже риск развития патологических отклонений.
Невус Ядассона – аномалия развития участка кожи. Впервые заболевание было описано в 1985 году. В 70% случаев врожденное. При своевременной диагностике может быть успешно удалено без дальнейших последствий.
Что такое невус сальных желез
Невус сальных желез - доброкачественное опухолевое заболевание, которое развивается в результате патологических изменений формирования сальных желез и иных компонентов кожи. Патологические проявления заметны сразу после рождения или проявляются в первые годы жизни ребенка. У новорожденных диагностируется в роддоме.
Внешние проявления
Заболевание локализуется в основном на голове у новорожденного и по краям волосяного покрова. Может образовываться на веках, висках, за ушными раковинами.
Бляшка овальной, круглой, реже – линейной формы. Изначально имеет розоватый или светло-оранжевый цвет. Поверхность бархатистая с эластичной текстурой.
Со временем поверхность становится неровной, может покрываться трещинами и папилломами. Через повреждения могут проникать бактерии и инфекции, осложняя ситуацию лечения.
Сам по себе невус не доставляет неприятных ощущений. Исключение составляют эстетичные проблемы, вызванные нездоровой пигментацией бляшки и проплешинами на волосистой части головы.
В редких случаях невус Ядассона состоит из множественных распространенных бляшек, располагающихся как в области головы, так и на других участках кожи, причём некоторые из них имеют линейную конфигурацию.
Стадии заболевания
Развитие заболевания определяется тремя стадиями.
Начальная
Происходит патологическое разрастание сальных желез под воздействием определенных факторов. В патологический процесс вовлекаются апокринные железы и волосяные фолликулы. На начальной стадии заболевание не представляет опасности.
Зрелая
Начинаются проявления пигментно-сосочковой дистрофии кожи. Прогрессирование заболевания сопровождается увеличением сальных и апокринных желез, атрофированием волосяных фолликулов. Начинают происходить изменения, связанные с появлением папилловидных образований.
Опухолевой
Запускается опухолевый процесс, представляющий опасность для больного.
Возрастная дифференцировка потовых и сальных желез обуславливают трехстадийное течение заболевания. У детей раннего возраста невус лишен волос и становится менее заметным сразу после рождения, приобретая гладкую или нежную сосочковую поверхность.
В период полового созревания бляшка увеличивается и покрывается тесно прилегающими овальными или бородавчатыми папулами, цвет которых варьирует от желтого до коричневого.
В зрелом возрасте могут развиться доброкачественные и злокачественные опухоли придатков кожи.
Причины
В большинстве невус Ядассона проявляется у новорожденных, поэтому относится к категории врожденных. Точные причины заболевания до сих пор не ясны. Возможно влияние заболеваний матери, перенесенных во время первых двух триместров беременности, а также наследственного фактора.
Кожные аномалии у старших детей могут быть вызваны:
- болезнями желудочно-кишечного тракта;
- хроническим дерматозом;
- воздействием химических веществ;
- термическим влиянием.
Данные факторы лишь запускают патологический процесс, к которому имеется предрасположенность.
Может ли перерасти в рак
Невус сальных желез - опасное заболевание. Его структура может быть подвержена злокачественному перерождению клеток. В этом случае требуется немедленное оперативное вмешательство.
Риск перехода невуса в рак значительно повышается с возрастом.
Диагностика
Диагностика осуществляется путем визуального осмотра и взятия проб на гистологические исследования. Новорожденных осматривают сразу в роддоме. При сборе анамнеза исследуется наличие подобных проявлений у ближайших родственников ребенка.
Лабораторное исследование позволяет определить природу образования и выявить наличие признаков злокачественного образования. Необходима дифференциация заболевания от:
- кожной аплазии;
- солитарной мастоцитомы;
- ювенильной ксантогранулемы;
- сосочкового сирингоцистаденоматозного невуса.
Точная дифференциация позволит избежать неправильного диагноза и неточного маршрута лечения.
Лечение
Лечение проводится только после полных клинических исследований. Попытки самостоятельного удаления образования могут негативно сказаться на дальнейшем течение заболевания. Вероятность перерождения образования в злокачественное является показанием к оперативному удалению бляшки. Делать это желательно до пубертатного периода.
Самым эффективным методом удаления является хирургический. Другие типы удаления (лазер, криодеструкция, электрокаутеризация) может привести к повторному росту невусов.
Иссечение образования осуществляется на тонкой полосе со здоровой кожей. Если операция не может быть выполнена за 1 раз, выполняется пошаговое удаление поврежденной ткани. В этом случае разрывы между операциями должны быть минимизированы.
Часто место (голова, лицо) расположения бляшки усложняет хирургию. Все операции выполняются в клиниках, специализирующихся на лечении онкологических заболеваний. После каждого удаления вырезанные ткани отправляются для гистологического анализа.
После удаления бляшки на край раны накладывается шов. Если его размер большой и расположен на лице или в другом видимом месте, используется трансплантация кожи. Швы закрываются стерильной повязкой.
В течение 7 дней перевязки производятся ежедневно, рана обрабатывается антисептиками. В отдельных случаях может быть назначен прием антибиотиков. После полного заживления раны швы снимаются. Если используются рассасывающие нити, снимать швы не нужно.
Операция проводится под общим или местным наркозом. Тип анестезии выбирается врачом в зависимости от возраста пациента и характеристик опухоли: размера и местоположения.
Осложнения
Течение заболевание может быть бессистемным, но из-за возможных осложнений требует постоянного наблюдения дерматолога и онколога.
Дискомфорт могут причинять образования, находящиеся в постоянном контакте с головным убором или одеждой. При повреждении невуса может возникнуть опасность заражения или перерождения опухоли.
Диффузные формы заболевания встречаются редко. Они носят более тяжелые формы и характеризуются не только кожными поражениями, но и вовлечением центральной нервной, мочеполовой и сердечно-сосудистой системы, опорно-двигательного аппарата. При сходных формах заболевания существует характерная триада симптомов: наличие линейного невуса на коже, умственная отсталость различной степени тяжести и эпилепсия.
Прогноз
При обычном течении прогноз заболевания благоприятный. Транформация невуса в базальноклеточный рак кожи или другое злокачественное заболевание возможна в 10% случаев.
При злокачественном характере новообразования прогноз неблагоприятный. Риск интенсивного роста раковых клеток затрудняет возможность хирургического вмешательства. Назначаются лекарственные препараты, снижающие активность патологических клеток и поддерживающие состояние больного.
Профилактика
Факторы профилактики невуса Ядассона неизвестны. Специалисты рекомендуют удалять образования до возраста полового созревания. Своевременное удаление дает 100% положительный результат без рецидивов.
Невус Ядассона – серьезное заболевание, несмотря на бессимптомный характер. Требуется обязательное клиническое обследование и оперативное удаление. Самолечение исключено и опасно.
Невусом Ядассона в дерматологии называют опухолевидное образование, обусловленное мальформацией сальных желез (в первую очередь), а также других элементов кожи (соединительной ткани, апокринных желез, волосяных фолликулов).
В 70% случаев невус Ядассона является врожденным образованием. В остальных случаях, образование развивается в грудном и, крайне редко, в позднем детском возрасте. Невус Ядассона в большинстве случаев спорадическое образование, однако, иногда наблюдаются семейные случаи. Распределение по расовому и половому признаку одинаковое.
У большинства пациентов невус сальных желез образуется на коже головы (обычно, на границе роста волос), на лице. В других местах это образование развивается редко.
Причины развития
Какие факторы вызывают развитие невуса Ядассона, выяснить к настоящему времени не удалось. Одной из известных причин является .
Клиническая картина
Проявляется невус Ядассона образованием плоской солитарной бляшки овальной или (реже) линейной формы. Консистенция образования мягко-эластичная, цвет – розоватый, желтый, песочный или бледно-оранжевый. Поверхность кожного образования может быть неровной, папилломатозной. Иногда наблюдаются признаки и отслаивание эпидермиса крупными чешуйками.
Стадии развития и клинические проявления невуса определяются возрастом пациента:
- В младенческом возрасте невус Ядассона имеет гладкую или . Рост волос на этом участке кожи отсутствует.
- У подростков кожное образование видоизменяется – очаг может стать более крупным, его поверхность покрывается бороздами. Окраска образования становится более выраженной – желтоватой или розово-белой. У некоторых больных на этом этапе развития невус становится болезненным и крайне легко травмируется. И очень часто этот , хотя заметить это трудно.
- У пациентов зрелого возраста может наблюдаться перерождение образования. Примерно у 20% больных наблюдается в толще невуса рост опухоли. Опухоль может быть, как доброкачественной, так и являться одной из форм рака. Чаще всего, ткани невуса перерождаются в , в сосочковую или апокринную цистаденому, базалиому, рак апокринных желез или . Признаком роста опухоли является образование новых узелков в тканях невуса либо развитие на его поверхности эрозий.
Одним из наиболее частых вариантов перерождения невуса сальных желез является развитие базалиомы. Этот вид опухоли развивается в тканях невуса Ядассона намного чаще, чем доброкачественные опухоли. У некоторых больных наблюдается развитие одновременно доброкачественных и онкологических опухолей.
Нужно отметить, что при злокачественном перерождении невуса Ядассона заболевание протекает с меньшей степенью агрессивности, чем обычно. Метастизируют опухоли при перерождении невуса сальных желез только в исключительных случаях. Существует теория, что развитие базалиомы на фоне невуса Ядассона не является злокачественной трансформацией. Исследователи рассматривают перерождение, как дифференцировку эпителиальных клеток и повышение их пролиферативности.
Редким случаем является распространенный сальный невус. В этом случае, заболевание носит системный характер. Помимо кожных симптомов у пациентов наблюдается поражение сосудистой системы, глаз, ЦНС и пр.
В исключительных случаях встречается синдром сального невуса Ядассона, который характеризуется триадой симптомов: эпилепсия, умственная отсталость, невусы сальных желез линейной формы.
Диагностика
Диагностика сального невуса основывается на проведении гистологических исследований. Образования при этой патологии имеют дольчатую структуру и состоят из тканей сальных желез. Располагается образование в среднем или верхнем отделе дермы. Кроме того, может наблюдаться расширение устьев апокриновых желез.
В зависимости от гистологической картины выявляются три стадии развития образования:
- На ранней стадии отмечается гиперплазия волосяных фолликулов и сальных желез.
- На следующей стадии, которая считается зрелой, выявляются явления . В эпидермисе наблюдается папилломатоз, большое количество сальных желез с признаками гиперплазии. Волосяные фолликулы недоразвиты, а апокринные железы развиты очень хорошо.
- Последняя стадия развития является опухолевой. Гистологическая картина на этой стадии зависит от типа развившейся опухоли.
Невус Ядассона следует отличать:
- От аплазии кожи. При этом заболевании образования отличаются более гладкой поверхностью.
- От сосочкового сирингоцистаденоматозного невуса. Этот вид невуса отличается интенсивной розовой пятнистой окраской и выраженной узловатой поверхностью.
- От , при которой образование имеет куполообразную форму и отличается быстрым ростом.
- От солитарной мастоцитомы, которая отличается от сального невуса гистологическим строением.
Лечение
В связи с тем, что риск трансформации тканей невуса достаточно высок, рекомендуется удалить это образование до наступления возраста полового созревания.
 Для лечения заболевания применяют хирургический метод.
Для лечения заболевания применяют хирургический метод. Необходимо применение хирургической операции, так как более щадящие методы (криодеструкция, электрокаутеризация и пр.) приводят к повторному росту образования.
Необходимо полное иссечение невуса в пределах тонкой полосы здоровой ткани. При невозможности провести операцию за один раз, производят поэтапное удаление патологических тканей с минимальными перерывами между операциями. Поскольку сальный невус, обычно, располагается на голове или лице, операция по его удалению считается сложной.
Операция по удалению образования проводится в медицинских учреждениях, специализирующихся на лечении онкологических заболеваний. Удаленные ткани направляются на гистологию, что позволяет определить природу образования и выявить или исключить присутствие атипичных клеток, свидетельствующих о начале процесса малигнизации.
Удаление образования проводится под общей или местной анестезией в зависимости от его размеров, локализации и возраста пациента. После иссечения патологических тканей на края раны накладывают швы. При большом размере образования или при его расположении на лице применятся приёмы пластической хирургии, с наложением на место дефекта лоскута кожи.
На место операции накладывается стерильная повязка, затем в течение недели необходимо делать перевязки и обрабатывать послеоперационную рану антисептиками. Швы снимают после заживления раны. После проведения радикального удаления невуса Ядассона рецидивов не отмечалось.
Профилактика и прогноз
Не существует мер, которые могли бы предупредить образование невуса Ядассона, так как причины его развития неизвестны.
Прогноз, в большинстве случаев, благоприятный. Примерно у 10% пациентов на фоне невуса развивается . Реже образование перерождается в рак сальных или апокриновых желез. Профилактикой малигнизации тканей образования, рекомендуется его удаление до 12 летнего возраста пациента. После проведения радикальной операции рецидивов и развития базалиомы на месте удаленного невуса не отмечалось.
– это доброкачественная опухоль, представленная гиперплазированными сальными железами и деформированными волосяными фолликулами, которая развивается в результате локального нарушения эмбрионального развития тканей. Локализуется на волосистой части головы и лице. Внешне имеет вид лишенной волос бляшки желто-розового цвета овальной или неправильной формы с бородавчатой поверхностью. Диагноз устанавливается на основании внешнего осмотра и дерматоскопии, гистологического исследования. Удаляется новообразование хирургическим путем. В отношении небольших по размеру опухолей допускается использование лазера.
МКБ-10
D23.3 D23.4

Общие сведения
Заболевание имеет ряд синонимичных названий: прогрессирующая аденома сальных желез, сальный невус, себорейный невус Ядассона. Впервые в 1895 году патологию описал ведущий дерматовенеролог Европы Йозеф Ядассон. В 60% случаев нарушение развития сальных желез диагностируется сразу после рождения. В общей популяции данный порок выявляется у 0,3% новорожденных. В 30% случаев кожное образование развивается в раннем детском возрасте. Еще 10% случаев приходятся на средний и старший школьный возраст. Данное кожное образование одинаково часто встречается у пациентов обоих полов. В 6-30% случаев на фоне себорейного невуса развиваются доброкачественные и злокачественные опухоли.

Причины
Эмбриональное развитие тканей при прогрессирующей аденоме сальных желез нарушается вследствие генетических дефектов в клетках эктодермы. В настоящее время описано несколько видов мутаций, которые могут возникать спонтанно в процессе внутриутробного развития или передаваться плоду от одного из родителей. К числу основных причин формирования невуса сальных желез относятся:
- Мутация эктодермальных зародышевых клеток . Формирование участка дефектных сальных желез и других придатков кожи является следствием генетических нарушений в отдельных стволовых клетках. Известно, что мутации ДНК в эктодермальных клетках плода могут провоцироваться вирусом папилломы человека, полученным от матери.
- Наследование генетического дефекта. Описаны семейные случаи невуса сальных желез, которые ассоциируются с потерей гетерозиготности в области гена РТСН. Способ передачи генетического дефекта, предположительно, парадоминантный, то есть пациенты с кожной патологией есть в каждом поколении.
Патогенез
Невус сальных желез относится к числу сложных органоидных гамартом – доброкачественных опухолей, которые представляют собой тканевые аномалии, формирующиеся в процессе эмбрионального развития. Изменения в тканях дермы, обуславливающие возникновение невуса, затрагивают сальные железы, эпителий, волосяные фолликулы, потовые железы. Пролиферация клеток всех структурных элементов кожи приводит к формированию опухоли характерного вида.
В основе развития себорейного невуса лежит нарушение дифференцировки плюрипотентных клеток в сторону зрелых апокриновых и сальных структур вследствие имеющихся генетических дефектов. Степень нарушения дифференцировки тканей может меняться в течение жизни больного. С этой особенностью связано формирование рака на месте изначально доброкачественного образования. Повышение пролиферативной активности первичных эпителиальных зародышевых клеток, упрощение их строения, прогрессивная утрата специализированных функций приводит к развитию невус-ассоциированных базалиом и других форм рака кожи .
Классификация
Большинство сальных невусов возникает спорадически, но описаны и семейные случаи. Патология придатков кожи может быть самостоятельным заболеванием или же сочетается с другими врожденными аномалиями развития. В зависимости от вовлеченных в патологический процесс тканей и особенностей клинической картины выделяют три формы заболевания:
- Единичные образования. В подавляющем числе случаев у пациента выявляется единичный патологический очаг, расположенный на голове. При этом других нарушений со стороны нервной системы, внутренних органов не наблюдается.
- Множественные невусы. Описаны случаи множественных распространенных патологических очагов, которые располагаются по всему телу. При этом невусы имеют преимущественно линейную форму.
- Сальный невус с нейрокутанным синдромом. Аномалии развития могут затронуть не только кожу, но также нервную и костную ткань, вызвать патологию глаз. У пациентов этой группы помимо характерных опухолей наблюдается эпилепсия и задержка умственного развития .
Симтомы
Невус сальных желез представляет собой плоскую бляшку округлой или вытянутой формы мягко-эластичной консистенции. Диаметр образования составляет от 1 до 9 см. Поверхность бляшки блестящая, реже с кератотическими наслоениями, густо покрыта сосочками, полушаровидными и бородавчатыми папулами розового или желтовато-коричневого цвета. Волосы на поверхности бляшки отсутствуют.
Излюбленная локализация невуса Ядассона ‒ лицо и волосистая часть головы, околоушная область и шея. В клинической дерматологии описаны случаи сальных невусов других локализаций, однако частота встречаемости атипично расположенных новообразований крайне низка. В большинстве случаев кожная патология является врожденной, реже развивается в детском возрасте. С годами поверхность бляшки претерпевает значительные изменения.
У детей раннего возраста область невуса гладкая, бледно-розовая, слегка возвышается над окружающими неизмененными тканями, может быть едва различима или покрыта мелкими сосочками. В подростковом периоде кожа в области поражения утолщается, поверхность бляшки покрывается бородавчатыми папулами, которые плотно прилегают друг к другу. На этой стадии происходит дозревание апокриновых желез, заметное развитие сальных желез, бородавчатая гиперплазия эпителия.
У каждого пятого взрослого пациента на месте бляшки формируется доброкачественная или злокачественная опухоль, которая меняет клиническую картину основного заболевания. В процессе созревания невус не доставляет своему обладателю дискомфорта: не болит, не кровоточит, не увеличивается в размерах и не чешется.
Осложнения
Наиболее частым видом доброкачественных неоплазий, развивающихся на фоне невуса Ядассона, является трихобластома. Она составляет 5% от всех невус-ассоциированных опухолей. На втором месте - сирингоцистаденома. Частота встречаемости базалиомы составляет порядка 1%. Также в области сального невуса выявляются пролиферирующая трихолеммальная киста, узловатая гидраденома, плоскоклеточный рак кожи .
Особенностью невус-ассоциированных неоплазий является появление их у пациентов молодого и среднего возраста, медленный рост и небольшие размеры опухолевых узлов. Рак кожи, развившийся на фоне сального невуса, отличается низкой степенью агрессии, метастазирует намного реже, чем обычно. У детей злокачественные опухоли не образуются. Вероятность развития рака повышается с возрастом.
Диагностика
Поставить диагноз невуса Ядассона не составляет труда. Однако даже длительно существующее образование не беспокоит пациентов, а патологический очаг удается скрывать под волосами. В этом причина того, что за консультацией дерматолога больные нередко обращаются уже при малигнизации имеющихся у них образований. Диагностика невуса сальных желез предполагает проведение:
- Общего осмотра. Во время дерматологического осмотра с дерматоскопией выявляются характерные кожные изменения: акантоз, недоразвитие волосяных фолликулов, папилломатозные выросты эпидермиса. По внешнему виду патологического очага можно предположить вид невус-ассоциированой доброкачественной или злокачественной опухоли.
- Гистологического исследования. Ведущим патогистологическим признаком врожденной патологии кожных покровов у детей является наличие недифференцированных волосяных структур, в более поздних периодах – присутствие в биоптатах гипертрофированных сальных желез без выводных протоков, папилломатозная гиперплазия эпидермиса.
Дифференциальная диагностика невуса Ядассона проводится с сирингоцистаденозным сосочковым невусом, ювенильной ксантогранулемой. От аплазии кожи себорейный невус у детей отличается более гладкой папирусовидной поверхностью. Солитарная мастоцитома имеет отличное от прогрессирующей аденомы сальных желез гистологическое строение. К обследованию могут привлекаться дерматоонкологи и хирурги.
Лечение невуса сальных желез
Случаев злокачественной трансформации себорейного невуса до начала полового созревания не отмечается. В связи с этим, кожное образование рекомендовано своевременно удалять. Различные методы хирургического лечения отличаются по эффективности устранения опухоли, эстетическим результатам вмешательства. Для лечения невуса и развившихся на его фоне опухолей применяются:
- Хирургическое иссечение образования . Метод позволяет удалять опухоли любого размера. Себорейный невус удаляется под местной анестезией до уровня подкожной жировой клетчатки или сухожильного шлема. Злокачественные новообразования требуют проведения расширенной хирургической операции для предотвращения рецидива опухолей, которые могут расти инвазивно, метастазировать.
- Применение методов физического воздействия. CО2-лазер используется для удаления патологических очагов небольшой площади без признаков озлокачествления. Электрокоагуляция и криодеструкция могут использоваться для удаления некрупных доброкачественных опухолевых очагов на лице и в области шеи, где появление рубцов нежелательно.
Прогноз и профилактика
Способы профилактики появления невусов сальных желез не разработаны, так как их развитие связано с генетическими дефектами клеток. Высокий риск злокачественного перерождения сального невуса является показанием для его удаления. Возраст проведения операции определяется локализацией образования. Второй по значимости причиной для хирургического лечения является характерный внешний вид опухоли, который расценивается как изъян.
На голове образование скрыто волосами, поэтому удаление невуса сальных желез можно отложить до начала подросткового возраста. До этого срока рекомендуется динамическое наблюдение патологического очага у дерматолога. В области лица и шеи риск рубцевания ран на месте удаленных себорейных невусов ниже у детей, что является определяющим фактором в решении вопроса о проведении хирургического вмешательства.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Родинки представляют собой врожденные или приобретенные дефекты кожи , образованные в результате разрастания пигментированного кожного эпителиального слоя. То есть, родинка – это некое небольшое образование, возвышающееся над поверхностью кожи, имеющее различную форму и окрашенное в коричневые или розово-красные оттенки.Родинка – определение и основные свойства
Врачи называют родинки пигментными , меланоцитарными , меланоформными или невоклеточными невусами , поскольку согласно механизму образования они представляют собой доброкачественные опухоли, происходящие из нормальных клеток различных структур кожи с обязательным наличием в них меланоцитов (клетки, обеспечивающие коричневую или розоватую окраску родинки). Это означает, что основная структура родинки может быть образована из клеток эпидермиса (наружный слой кожи) или дермы (глубокий слой кожи), которые образовали компактное скопление на небольшом участке. Помимо структурообразующих клеток дермы или эпидермиса в родинке обязательно содержится небольшое количество меланоцитов, которые вырабатывают пигмент, придающий им различную окраску.Меланоциты содержатся в кожном покрове каждого человека, за исключением альбиносов, и обеспечивают уникальный цвет кожи выработкой пигмента. Пигмент, вырабатываемый меланоцитами, может быть различным – от розового до темно-коричневого. Именно цветом вырабатываемого меланоцитами пигмента объясняется разная окраска кожи у представителей различных народов и этносов. То есть, если кожа человека белая, то меланоциты вырабатывают светло-розовый пигмент, если смуглая – то светло-коричневый и т.д.
Меланоциты, оказавшиеся в составе родинки, также вырабатывают пигмент обычного, присущего им цвета или оттенка (такой же, как на ареолах сосков или малых половых губах). Однако поскольку в родинке оказывается довольно большое количество меланоцитов на единицу площади поверхности, то их пигмент оказывается как бы "концентрированным", вследствие чего цвет невуса гораздо темнее остальной кожи. Поэтому у смуглых людей родинки обычно окрашены в темно-коричневый или почти черный цвета, а у обладателей светлой кожи невусы розоватые или светло-коричневые.
Родинки могут быть врожденными или приобретенными. Врожденные родинки у детей видны не сразу, они начинают проявляться с 2 – 3-месячного возраста. Однако это не означает, что родинки начинают образовываться в 2 – 3 месяца, они есть с самого рождения, просто ввиду очень маленького размера их не видно. Родинки растут вместе с человеком, увеличиваясь в размерах по мере увеличения площади кожного покрова.То есть, пока ребенок совсем маленький, его врожденные родинки также мизерные и их просто не видно. А когда он вырастает, его родинки увеличатся в размерах настолько, что их можно увидеть невооруженным глазом.
Приобретенные родинки появляются у человека в течение жизни, причем какого-либо предельного возраста, до которого могут формироваться невусы, не существует. Это означает, что новые родинки на коже человека могут образовываться вплоть до самой смерти. Наиболее интенсивно приобретенные родинки формируются в периоды гормональных перестроек – например, полового созревания , беременности, менопаузы и т.д. В эти же периоды старые родинки могут расти, изменять окраску или форму.
Родинки являются доброкачественными новообразованиями с, как правило, благоприятным течением, то есть, не склонны перерождаться в рак . Именно поэтому в большинстве случаев они не представляют собой какой-либо опасности и не требуют лечения. Однако в редких случаях родинки могут малигнизироваться, то есть, перерождаться в рак кожи, и именно в этом заключается их главная потенциальная опасность.
Однако не следует полагать, что каждая родинка – это потенциальный очаг роста рака, поскольку в 80% случаев рак кожи развивается в области нормального и нетронутого участка кожи, на котором отсутствуют невусы. И только в 20% случаев рак кожи развивается в результате малигнизации какой-либо родинки. То есть, родинка не обязательно переродится в рак, более того, это происходит довольно редко, а потому относиться к каждому невусу, как к будущей потенциальной злокачественной опухоли не стоит.
Родинки – фото

На данных фотографиях изображены врожденные родинки.

На данной фотографии изображен невус Ота.




На данных фотографиях изображены различные варианты пигментных родинок.

На данной фотографии изображен "рассыпанный" невус.

На данной фотографии изображен галоневус (невус Сеттона).

На данной фотографии изображена голубая (синяя) родинка.

На данной фотографии изображен невус Шпица (Шпитца).

На данной фотографии изображены синие (монгольские) пятна.
Виды родинок
В настоящее время существует несколько классификаций родинок, выделяющих различные виды и группы невусов. Наиболее часто в практической медицине используются две классификации: первая – гистологическая, основанная на том, из каких именно клеток образована родинка, а вторая делит все невусы на меланомоопасные и меланомобезопасные. Меланомоопасными являются родинки, которые, теоретически, способны перерождаться в рак кожи. А меланомобезопасными являются, соответственно, те родинки, которые ни при каких обстоятельствах не перерождаются в рак кожи. Рассмотрим обе классификации и каждый вид родинок по-отдельности.Согласно гистологической классификации родинки бывают следующих видов:
1.
Эпидермально-меланоцитарные родинки (образованы клетками эпидермиса и меланоцитами):
- Пограничный невус;
- Эпидермальный невус;
- Интрадермальный невус;
- Сложный невус;
- Эпителиоидный невус (невус Шпитца, ювенильная меланома);
- Невус Сеттона (галоневус);
- Невус из баллонообразующих клеток;
- Папилломатозный невус;
- Фиброэпителиальный невус;
- Веррукозный невус (линейный, бородавчатый);
- Невус сальных желез (сальный, себорейный, невус Ядассона).
- Монгольские пятна (пятно Чингисхана);
- Невус Ота;
- Невус Ито;
- Голубой невус (синий невус).
- Диспластический невус (атипический, невус Кларка);
- Розовый меланоцитный невус.
- Комбинированный невус;
- Врожденный невус.
Пограничный невус
Пограничный невус образован из скопления клеток, расположенных на границе дермы и эпидермиса. Внешне выглядит, как плоское, слабо возвышающееся образование или просто пятно на коже, окрашенное в темно-коричневый, темно-серый или черный цвета. Иногда на поверхности невуса видны концентрические кольца, в области которых изменяется интенсивность окраски. Размер пограничного невуса обычно маленький – более 2 – 3 мм в диаметре. Данный вид родинок склонен к перерождению в рак, поэтому их считают опасными.Эпидермальный невус
Эпидермальный невус образован из скопления клеток, расположенных в поверхностном слое кожи (эпидермисе), и выглядит, как возвышение правильной формы, окрашенное в различные цвета, от розоватого до темно-коричневого. Данный вид родинок может в редких случаях перерождаться в рак, поэтому считается потенциально опасным.Интрадермальный невус
Интрадермальный невус сформирован из скопления клеток, расположенных в глубоком слое кожи (дерме). Внешне невус представляет собой полусферу, слегка возвышающуюся над поверхностью кожного покрова и окрашенную в темные оттенки – от коричневых до почти черных. Размер интрадермального невуса обычно составляет около 1 см в диаметре. Данный вид родинок может перерождаться в рак в старости .Невус сальных желез (сальный, себорейный, невус Ядассона)
 Невус сальных желез (сальный, себорейный, невус Ядассона) представляет собой выпуклое плоское пятно с шероховатой поверхностью, окрашенное в различные оттенки коричневого цвета. Сальный невус формируется у детей из-за нарушения нормального роста различных тканей кожи. Причины нарушений роста разных тканей кожи не выяснены, соответственно, точные причинные факторы сального невуса также неизвестны.
Невус сальных желез (сальный, себорейный, невус Ядассона) представляет собой выпуклое плоское пятно с шероховатой поверхностью, окрашенное в различные оттенки коричневого цвета. Сальный невус формируется у детей из-за нарушения нормального роста различных тканей кожи. Причины нарушений роста разных тканей кожи не выяснены, соответственно, точные причинные факторы сального невуса также неизвестны.Подобные невусы формируются в период внутриутробного развития, а проявляются на коже ребенка через 2 – 3 месяца после рождения. По мере развития ребенка сальные невусы растут, увеличиваются в размерах и становятся все более выпуклыми. Несмотря на постоянный рост в течение всей жизни, невус Ядассона никогда не трансформируется в рак, поэтому данный вид родинок считается безопасным.
Если невус беспокоит человека с косметической точки зрения, то его можно беспрепятственно удалить. При этом оптимально произвести удаление родинки после достижения ребенком возраста полового созревания.
Сложный невус
Сложный невус представляет собой родинку, состоящую из клеток дермы и эпидермиса. Внешне сложный невус выглядит, как маленький бугорок или группа близко расположенных бугорочков.Эпителиоидный невус (невус Шпитца, ювенильная меланома)
Эпителиоидный невус (невус Шпитца, ювенильная меланома) представляет собой родинку, по структуре похожую на меланому . Несмотря на схожесть структуры, невус Шпитца не является меланомой, практически никогда не малигнизируется, но его наличие свидетельствует об относительно высоком риске рака кожи у данного человека.Данный вид родинок обычно появляется у детей младше 10 лет и довольно быстро растет, увеличиваясь до 1 см в диаметре в течение 2 – 4 месяцев. Невус Шпитца представляет собой выпуклое образование красно-коричневого цвета и округлой формы с гладкой или бугристой поверхностью.
Невус Сеттона (галоневус)
Невус Сеттона (галоневус) представляет собой обычную коричневую родинку, окруженную широким ободком кожи более светлого оттенка по сравнению с цветом остальной поверхности кожного покрова. Невусы Сеттона появляются у людей до 30 лет.Со временем такая родинка может уменьшаться в размерах и становиться все более светлой, или же полностью исчезать. После исчезновения невуса Сеттона на его месте, как правило, остается белое пятно, сохраняющееся в течение длительного времени – нескольких месяцев или даже лет.
Данные невусы безопасны, поскольку не перерождаются в рак. Однако у людей, имеющих на кожном покрове невусы Сеттона, имеется повышенная склонность к аутоиммунным заболеваниям, таким, как витилиго , тиреоидит Хасимото и т.д. Кроме того, в ряде исследований было выявлено, что появление большого количества невусов Сеттона является признаком развития рака кожи на каком-то участке кожного покрова.
Невус из баллонообразующих клеток
Невус из баллонообразующих клеток представляет собой пятно или бугорок коричневатого цвета с тонким желтым ободком. Данный вид родинок очень редко перерождается в рак.Монгольское пятно
Монгольское пятно представляет собой одиночное пятно или группу пятен в области крестца, ягодиц, бедер или спины у новорожденного ребенка. Пятно окрашено в различные оттенки синего цвета, имеет гладкую поверхность и слегка возвышается над кожным покровом. Монгольское пятно развивается вследствие того, что пигмент, вырабатываемый меланоцитами, располагается в глубоком слое кожи (дерме), а не, как в норме, в эпидермисе.Невус Ота
Невус Ота представляет собой единичное пятно или группу небольших пятнышек на кожном покрове, окрашенных в синий цвет. Пятна всегда располагаются на коже лица – вокруг глаз, на щеках или между носом и верхней губой. Невус Ота является предраковым заболеванием, поскольку склонен перерождаться в рак кожи.Невус Ито
Невус Ито внешне выглядит точно так же, как и невус Ота, но локализуется на коже шеи, над ключицей, на лопатке или в области дельтовидной мышцы. Данный вид невусов также относится к предраковым заболеваниям.Голубой невус (синяя родинка)
Голубой невус (синий невус) представляет собой разновидность эпидермальной родинки, меланоциты в которой вырабатывают пигмент сине-черного оттенка. Невус выглядит, как плотный узелок, окрашенный в различные оттенки серого, темно-синего или черного цветов, и может иметь размер от 1 до 3 см в диаметре.Голубой невус, как правило, располагается на тыльных поверхностях кистей и стоп, на пояснице, крестце или ягодицах. Родинка постоянно медленно растет и склонна к перерождению в рак, поэтому считается опасной. Голубой невус следует удалять как можно быстрее после его выявления.
Диспластический невус (атипический, невус Кларка)
 Диспластический невус (атипический, невус Кларка) представляет собой одиночное пятно или группу близко расположенных пятен округлой или овальной формы с неровными краями, окрашенных в светлые оттенки коричневого, рыжеватого или светло-красного цветов. В центре каждого пятна имеется небольшая часть, выступающая над поверхностью кожи. Атипический невус имеет размер более 6 мм.
Диспластический невус (атипический, невус Кларка) представляет собой одиночное пятно или группу близко расположенных пятен округлой или овальной формы с неровными краями, окрашенных в светлые оттенки коричневого, рыжеватого или светло-красного цветов. В центре каждого пятна имеется небольшая часть, выступающая над поверхностью кожи. Атипический невус имеет размер более 6 мм.Вообще, диспластическими считают родинки, обладающие хотя бы одной из нижеперечисленных характеристик:
- Асимметрия (родинка имеет неодинаковые контуры и строение с разных сторон от линии, проведенной через центральную часть образования);
- Неровные края или неравномерная окраска;
- Размер более 6 мм;
- Родинка не похожа на все остальные, имеющиеся на теле.
Папилломатозный невус
Папилломатозный невус представляет собой разновидность обычной эпидермальной родинки, поверхность которой состоит из неровностей и выростов, напоминающих по внешнему виду цветную капусту .Папилломатозный невус всегда возвышается над поверхностью кожи и состоит из отдельных бугорков, окрашенных в коричневатый или розоватый цвета и выглядящих весьма неприятно. При ощупывании родинка мягкая и безболезненная.
Несмотря на некрасивый внешний вид, папилломатозные невусы безопасны, поскольку никогда не перерождаются в рак кожи. Однако внешне данные родинки можно перепутать со злокачественными новообразованиями кожи, поэтому для отличения подобного невуса от рака следует как можно скорее произвести гистологическое исследование небольшого кусочка, взятого при помощи техники биопсии .
Фиброэпителиальный невус
Фиброэпителиальный невус встречается очень часто и представляет собой обычную эпидермальную родинку, в структуре которой имеется большое количество соединительнотканных элементов. Данные родинки имеют округлую выпуклую форму, различные размеры и красноватую, розоватую или светло-коричневую окраску. Фиброэпителиальные невусы мягкие, эластичные и безболезненные, медленно растущие в течение всей жизни, однако практически никогда не перерождающиеся в рак, и поэтому являющиеся безопасными.Розовый меланоцитный невус
Розовый меланоцитный невус представляет собой обычную эпидермальную родинку, которая окрашена в различные оттенки розового или светло-красного цветов. Подобные родинки характерны для людей с очень светлой кожей, поскольку у них меланоциты вырабатывают розовый пигмент, а не коричневый.Комбинированный невус
Комбинированный невус представляет собой родинку, состоящую из элементов голубого и сложного невусов.Веррукозный невус (линейный, бородавчатый)
 Веррукозный невус (линейный, бородавчатый) представляет собой пятно удлиненной, линейной формы, окрашенное в темно-коричный цвет. Данный вид родинок состоит из нормальных клеток, а потому они практически никогда не трансформируются в рак кожи. Поэтому веррукозные невусы удаляют только в тех случаях, когда они создают видимый и доставляющий дискомфорт косметический дефект.
Веррукозный невус (линейный, бородавчатый) представляет собой пятно удлиненной, линейной формы, окрашенное в темно-коричный цвет. Данный вид родинок состоит из нормальных клеток, а потому они практически никогда не трансформируются в рак кожи. Поэтому веррукозные невусы удаляют только в тех случаях, когда они создают видимый и доставляющий дискомфорт косметический дефект.Причины появления веррукозных родинок не установлены, однако в большинстве случаев они являются врожденными. Как правило, данные родинки проявляются через 2 – 3 месяца после рождения или в течение первых 5 лет жизни ребенка. Одновременно с ростом ребенка веррукозная родинка может немного увеличиваться в размерах и темнеть, а также становится более выпуклой.
Врожденный невус (врожденная родинка)
Врожденный невус представляет собой доброкачественное новообразование, развивающееся у ребенка через некоторое время после появления на свет. То есть, причины данного вида родинок закладываются в период внутриутробного развития, а сам невус формируется уже после рождения ребенка.Врожденные родинки могут иметь различную форму, размер, края, окраску и поверхность. То есть, родинка данного вида может быть округлой, овальной или неправильной формы, с четкими или размытыми краями, с окраской, варьирующейся от светло-коричневого до практически черного цвета. Поверхность врожденной родинки может быть гладкой, бородавчатой, папулезной, складчатой и т.д.
Врожденные и приобретенные родинки внешне практически неотличимы. Однако врожденные родинки всегда имеют размер более 1,5 см в диаметре. Иногда такой невус может быть гигантским – более 20 см в диаметре, и занимать поверхность кожи целой анатомической области (например, грудной клетки, плеча, шеи и т.д.).
Все вышеперечисленные невусы (родинки) также подразделяются на две большие группы, такие как:
1.
Меланомоопасные родинки.
2.
Меланомобезопасные родинки.
Меланомоопасные родинки считаются предраковыми заболеваниями, поскольку именно они наиболее часто среди всех невусов перерождаются в злокачественные опухоли кожи. Поэтому их рекомендуется удалять как можно скорее после их выявления. Меланомобезопасные родинки практически никогда не перерождаются в рак, поэтому считаются безопасными, вследствие чего их удаляют только при желании устранить косметический дефект, связанный с их наличием на коже.
К меланомоопасным родинкам относят следующие виды:
- Голубой невус;
- Пограничный невус;
- Врожденный гигантский пигментный вирус;
- Невус Ота;
- Диспластический невус.
Красные родинки
 Родинка, которая имеет вид маленькой и выпуклой красной точки, представляет собой старческую ангиому. Данные ангиомы совершенно безопасны, поскольку никогда не превращаются в рак кожи.
Родинка, которая имеет вид маленькой и выпуклой красной точки, представляет собой старческую ангиому. Данные ангиомы совершенно безопасны, поскольку никогда не превращаются в рак кожи.Если красная родинка больше размеров точки, то это образование может быть невусом Шпитца, который сам по себе безопасен, но является свидетельством того, что у человека повышен риск рака кожи.
Красная или розовая выпуклая родинка у людей старше 45 лет может быть симптомом начального этапа развития рака кожи.
Если имеющаяся красная родинка не растет, не чешется и не кровоточит, то это или старческая ангиома, или невус Шпитца. Если же родинка активно увеличивается в размерах, чешется, кровоточит и доставляет неудобства, то, скорее всего, речь идет о начальной стадии рака кожи. В этом случае следует немедленно обратиться к онкологу, который проведет необходимые обследования и назначит лечение.
Висячие родинки
Под термином "висячие" родинки люди обычно подразумевают некое образование, внешне похожее на невус, но не плотно прикрепленное к коже широким основанием, а как бы висящее на тонкой ножке. Такие "висячие" родинки могут представлять собой следующие образования:- Акрохордоны – маленькие наросты, окрашенные в телесный цвет, как правило, расположенные в подмышечных впадинах, паховых складках, на шее или на туловище;
- Выпуклые наросты различного размера, окрашенные в темный или телесный цвета и имеющие гладкую или бугристую поверхность, могут представлять собой эпидермальные невусы или кератоз .
Если "висячая" родинка почернела и стала болезненной, то это свидетельствует об ее перекруте, нарушении питания и кровоснабжения. Обычно вскоре после почернения и развития болезненности "висячая" родинка отпадает. Подобное событие не является опасным и не провоцирует рост новых подобных родинок. Однако, чтобы обеспечить оптимальное заживление кожи и удалить при необходимости сгустки крови или остатки отмерших тканей, следует после отпадения "висячей" родинки обратиться к врачу.
Если в какой-то момент у человека появилось много акрохордонов ("висячих" родинок), то ему следует сдать анализ крови на концентрацию глюкозы , поскольку подобное событие часто является признаком развивающегося сахарного диабета . То есть, с точки зрения рака кожи появление большого количества "висячих" родинок неопасно, но это свидетельствует о развитии другого тяжелого заболевания.
Большая родинка
Большими считаются родинки, у которых наибольший размер составляет более 6 мм. Как правило, такие большие родинки являются безопасными при условии, что их структура не изменяется, а размер не увеличивается с течением времени. Опасными являются только большие, окрашенные в темные цвета (серые, коричневые, черно-фиолетовые) родинки, поскольку они могут перерождаться в меланому (рак кожи).Однако, чтобы полностью убедиться в безопасности имеющейся на коже большой родинки, следует обратиться к врачу-дерматологу , который сможет ее осмотреть, произвести дерматоскопию и взять биопсию. На основании проведенных манипуляций врач сможет точно установить гистологический тип родинки и, тем самым, определить степень ее опасности. Подобное обследование позволит человеку убедиться в том, что имеющаяся у него родинка безопасна и, тем самым, обеспечить спокойствие в дальнейшем, что очень важно для приемлемого качества жизни.
Много родинок
 Если у человека появилось много родинок в течение относительно короткого промежутка времени (1 – 3 месяца), то ему следует обязательно обратиться к врачу-дерматологу, чтобы определить, к какому виду относятся невусы.
Если у человека появилось много родинок в течение относительно короткого промежутка времени (1 – 3 месяца), то ему следует обязательно обратиться к врачу-дерматологу, чтобы определить, к какому виду относятся невусы.В подавляющем большинстве случаев появление большого количества родинок не опасно, поскольку является реакцией кожи на загар или другие факторы окружающей среды. Однако в некоторых, редких случаях большое количество родинок может свидетельствовать о серьезных и тяжелых заболеваниях кожи или иммунной системы, а также о злокачественных опухолях во внутренних органах.
Опасные родинки
Опасными считаются родинки, способные перерождаться в рак или внешне очень похожие на злокачественную опухоль. Если родинка склонна к раковому перерождению, то фактически вопрос времени, когда она станет не доброкачественным, а злокачественным образованием. Именно поэтому такие родинки врачи рекомендуют удалять.Если же родинка внешне сходна с раком, вследствие чего их невозможно различить, то ее следует удалять в обязательном порядке и как можно скорее. После удаления родинки ее отправляют на гистологическое исследование, в ходе которого врач изучает ткани образования под микроскопом. Если гистолог даст заключение о том, что удаленная родинка не является раком, то никаких дополнительных терапевтических мероприятий проводить не нужно. Если же по заключению гистологии удаленное образование оказалось раковой опухолью, то следует пройти курс химиотерапии , который уничтожит имеющиеся в организме опухолевые клетки и, тем самым, профилактирует возможный рецидив.
В настоящее время классическими признаками опасной родинки считаются следующие:
- Боль различного характера и степени интенсивности в области родинки;
- Зуд в области родинки;
- Видимое увеличение размеров родинки в краткие сроки (1 – 2 месяца);
- Появление на поверхности родинки дополнительных структур (например, корочки, язвочки, выпуклости, бугры и т.д.).
На практике врачи считают, что наиболее точным признаком опасной родинки является ее непохожесть на другие, имеющиеся у человека родинки. Например, если у человека имеются родинки с неровными краями и неравномерной окраской, которые кажутся опасными, но много лет существуют и не доставляют беспокойства, то появившаяся среди этих "подозрительных" невусов красивая и ровная родинка, считающаяся по классическим критериям совершенно нормальной, и будет являться опасной. И, соответственно, наоборот, если среди большого количества ровных и правильных родинок появляется одна странной формы и неравномерной окраски, то именно эта родинка и будет опасной. Данный способ выявления опасного образования называется принципом гадкого утенка.
В общем виде данный принцип гадкого утенка, по которому можно отличить злокачественное перерождение родинки, заключается в том, что рак представляет собой родинку, не похожую на другие, имеющиеся на теле. Причем опасной считается или вновь появившаяся, необычная и отличающаяся от других родинка, или же старая, которая вдруг видоизменилась, стала расти, зудеть, чесаться, кровоточить и приобрела необычный вид.
Таким образом, родинки, которые всегда имели необычный вид и не изменяют его со временем, не опасны. Но если вдруг старая родинка начала активно изменяться или на теле появился новый невус, отличающийся от всех остальных, то они считаются опасными. Это означает, что родинки со следующими признаками:
- Неровные или размытые края;
- Неровная окраска (темные или белые пятна на поверхности родинки);
- Темные или белые ободки вокруг родинки;
- Черные точки вокруг родинки;
- Черная или синяя окраска родинки;
- Асимметрия родинки
Кроме того, субъективным критерием опасной родинки является то, что человек вдруг в какой-то момент начинает ее чувствовать и ощущать. Очень многие люди указывают на то, что они начали в прямым смысле слова чувствовать свою родинку, которая стала перерождаться в рак. Многие практикующие дерматологи уделяют этому, казалось бы, необъективному признаку большое значение, поскольку он позволяет выявить рак на ранней стадии.
Родинка растет
В норме родинки могут медленно расти до 25 – 30 лет, пока продолжаются процессы роста во всем организме человека. После 30-летнего возраста родинки обычно не увеличиваются в размерах, но некоторые из имеющихся невусов могут очень медленно расти, увеличиваясь на 1 мм в диаметре за несколько лет. Такая скорость роста родинок является нормальной и не считается опасной. Но если родинка начинает расти быстрее, значимо увеличиваясь в размерах в течение 2 – 4 месяцев, то это опасно, поскольку может свидетельствовать о ее злокачественном перерождении.Родинка чешется
 Если родинка или окружающая ее кожа начала чесаться и зудеть, то это опасно, поскольку может свидетельствовать о злокачественном перерождении невуса. Поэтому при появлении зуда в области родинки необходимо в максимально сжатые сроки обратиться к врачу.
Если родинка или окружающая ее кожа начала чесаться и зудеть, то это опасно, поскольку может свидетельствовать о злокачественном перерождении невуса. Поэтому при появлении зуда в области родинки необходимо в максимально сжатые сроки обратиться к врачу.Если кожа, окружающая родинку, стала шелушиться с зудом или без такового, то это является опасным, поскольку может свидетельствовать о ранней стадии злокачественного перерождения невуса.
Если родинка стала не только чесаться и зудеть, но и расти, менять цвет или кровоточить, то это является несомненными признаками озлокачествления невуса и требует срочного обращения к врачу.
Родинка кровоточит
Если родинка начала кровоточить после травмы , например, человек ее поцарапал, надорвал и так далее, то это не опасно, поскольку является нормальной реакцией тканей на повреждение. Но если родинка кровоточит без каких-либо видимых причин постоянно или периодически, то это опасно и в такой ситуации необходимо обратиться к врачу.Причины появления родинок
Поскольку родинки представляют собой доброкачественные опухоли, то возможными причинами их появления могут являться различные факторы, провоцирующие активное и избыточное деление клеток кожи на небольшом и ограниченном участке кожи. Так, в настоящее время считается, что данными возможными причинами развития родинок могут быть следующие факторы:- Дефекты развития кожи;
- Генетические факторы;
- Ультрафиолетовое излучение;
- Травмы кожи;
- Заболевания, сопровождающиеся нарушением гормонального баланса ;
- Длительное применение гормональных препаратов;
- Вирусные и бактериальные инфекции , протекающие в течение длительного времени.
Генетические факторы являются причиной родинок, передающихся по наследству от родителей к детям. Как правило, таким образом передаются какие-либо характерные родимые пятна или крупные родинки, расположенные в строго определенных местах.
Ультрафиолетовое излучение стимулирует активную выработку меланина, который окрашивает кожу в более темный цвет (загар) и, тем самым, защищает ее от негативного воздействия солнечной радиации. Если находиться на солнце длительное время, то запустится процесс интенсивного размножения меланоцитов – клеток, вырабатывающих меланин. В результате меланоциты не смогут равномерно распределиться в толще кожи и образуют локальное скопление, которое внешне будет выглядеть, как новая родинка.
Травмы косвенно являются причинами образования родинок. Дело в том, что после травмы в области с нарушенной целостностью тканей образуется большое количество биологически активных веществ, которые стимулируют процесс регенерации. В норме в результате регенерации восстанавливается целостность тканей после травмы. Но если регенерация избыточная, протекающая под влиянием большого количества биологически активных веществ, то процесс не останавливается своевременно, в результате чего образуется небольшое количество "лишних" тканей, которые и становятся родинками.
Нарушение гормонального баланса может провоцировать образование родинок вследствие увеличения выработки меланотропного гормона . Под влиянием данного гормона активируется процесс размножения меланоцитов и других клеток, из которых могут формироваться родинки.
Вирусные и бактериальные инфекции провоцируют образование родинок из-за травматического повреждения кожи, возникающего локально, в области протекания инфекционно-воспалительного процесса.
Родинки у детей
У детей родинки могут появляться с 2 – 3 месяцев. Вплоть до 10-летнего возраста появление родинок у ребенка считается нормальным и не представляет какой-либо опасности. Родинки, появившиеся до 10 лет, будут медленно увеличиваться в размерах до 25 – 30 лет, пока продолжает расти сам человек. Во всем остальном родинки у ребенка ничем не отличаются от таковых у взрослых людей.Родинки и бородавки у детей: факторы риска и профилактика перерождения невуса в рак, признаки малигнизации, травмы родинки, лечение (удаление), ответы на вопросы - видео
Родинки у женщин
 Родинки у женщин не имеют каких-либо принципиальных особенностей и обладают всеми общими характеристиками и свойствами, описанными в предшествовавших разделах. Единственной особенностью родинок у женщин является то, что в периоды полового созревания и климакса могут активно появляться новые и расти старые. В период беременности и кормления грудью родинки не претерпевают каких-либо принципиальных изменений. Поэтому если у беременной женщины или кормящей матери родинка стала расти или каким-либо образом изменяться, то следует обратиться к врачу.
Родинки у женщин не имеют каких-либо принципиальных особенностей и обладают всеми общими характеристиками и свойствами, описанными в предшествовавших разделах. Единственной особенностью родинок у женщин является то, что в периоды полового созревания и климакса могут активно появляться новые и расти старые. В период беременности и кормления грудью родинки не претерпевают каких-либо принципиальных изменений. Поэтому если у беременной женщины или кормящей матери родинка стала расти или каким-либо образом изменяться, то следует обратиться к врачу.Удаление родинок
Удаление родинок является методом устранения опасности, связанной с вероятностью их перерождения в рак. Поэтому удалять следует родинки, обладающие потенциальной опасностью.Можно ли удалять невусы (удалять ли родинки)?
Часто, желая удалить одну или несколько родинок, люди задаются вопросом: "А можно ли убрать эти родинки и не нанесет ли это какого-либо вреда?". Данный вопрос закономерен, поскольку на бытовом уровне имеется широко распространенное мнение о том, что родинки лучше не трогать. Однако с позиции вероятного развития рака кожи удаление любой родинки является совершенно безопасным. Это означает, что удаление родинки не может способствовать развитию рака кожи. Поэтому можно смело удалять любую родинку, которая причиняет дискомфорт или создает косметический дефект.Любые операции по удалению родинок являются безопасными, поскольку осложнения в ходе их выполнения возникают крайне редко и, в большинстве случаев, связаны с аллергической реакцией на обезболивающий препарат , кровотечением и т.д.
Какие родинки следует обязательно удалять?
Удалению подлежат родинки, которые внешне похожи на рак кожи или в последние месяцы стали активно изменяться (расти, кровоточить, менять окраску, форму и т.д.). Такие родинки следует удалять в максимально короткий срок, чтобы не допустить возможной опухолевой прогрессии и перехода злокачественного патологического процесса в более тяжелые стадии.При этом не нужно удалять все родинки, имеющиеся на теле и вызывающие какое-либо подозрение на их возможное злокачественное перерождение в будущем, поскольку это не рационально и малоэффективно с позиции предотвращения рака кожи. Ведь в большинстве случаев рак кожи развивается из совершенно нормального участка кожного покрова, а не из родинки, озлокачествление которой бывает крайне редко. Поэтому не нужно удалять все подозрительные родинки, лучше оставить их на теле и регулярно посещать врача-дерматолога для их профилактического осмотра.
Кроме того, удалить можно любые родинки, которые не удовлетворяют человека по эстетическим соображениям, то есть, создают видимый косметический дефект.
Методы удаления родинок (невусов)
В настоящее время удалить родинки можно при помощи следующих методов:- Хирургическое удаление;
- Лазерное удаление;
- Удаление жидким азотом (криодеструкция);
- Электрокоагуляция ("прижигание" электрическим током);
- Радиоволновое удаление.
Все остальные родинки можно удалять лазером или жидким азотом, которые позволяют провести манипуляцию максимально бережно и бескровно.
Хирургическое удаление
Хирургическое удаление родинки заключается в ее вырезании скальпелем или специальным инструментом (см. рисунок 1).

Рисунок 1
– Инструмент для удаления родинок.
Для проведения операции саму родинку и кожу вокруг нее обрабатывают антисептиком (спиртом и др). Затем в толщу кожи под родинку вводят обезболивающий препарат местного действия, например, Новокаин , Лидокаин , Ультракаин и т.д. Затем по бокам родинки делают разрезы, через которые ее удаляют. При использовании специального инструмента его устанавливают над родинкой и погружают вглубь кожи, после чего вырезанный участок тканей вынимают пинцетом.
После удаления родинки края раны стягивают 1 – 3 швами, обрабатывают антисептиком и заклеивают пластырем.
Удаление лазером
Удаление родинки лазером представляет собой выпаривание невуса при помощи лазера. Данный метод оптимально подходит для удаления поверхностных пигментных пятен . Лазерное удаление родинок обеспечивает минимальную травматизацию тканей, вследствие чего кожа заживает очень быстро и на ней не образуется рубец.Удаление жидким азотом
 Удаление родинки жидким азотом представляет собой разрушение невуса под действием низкой температуры. После того, как родинка будет разрушена жидким азотом , ее вынимают из тканей пинцетом или вырезают скальпелем. Метод удаления родинки жидким азотом является непростым, поскольку контролировать глубину разрушения тканей невозможно. То есть, если врач слишком долго задержит на коже жидкий азот, то это приведет к разрушению не только родинки, но и окружающих тканей. В этом случае сформируется большая рана, которая склонна к длительному заживлению и образованию рубца.
Удаление родинки жидким азотом представляет собой разрушение невуса под действием низкой температуры. После того, как родинка будет разрушена жидким азотом , ее вынимают из тканей пинцетом или вырезают скальпелем. Метод удаления родинки жидким азотом является непростым, поскольку контролировать глубину разрушения тканей невозможно. То есть, если врач слишком долго задержит на коже жидкий азот, то это приведет к разрушению не только родинки, но и окружающих тканей. В этом случае сформируется большая рана, которая склонна к длительному заживлению и образованию рубца.Электрокоагуляция
Электрокоагуляция родинки представляет собой ее разрушение при помощи электрического тока. Данный метод в обиходе обычно называют "прижиганием". Многие женщины знакомы в сутью данного метода, если им когда-либо "прижигали" эрозию шейки матки .Радиоволновое удаление родинки
Радиоволновое удаление родинки является отличной заменой хирургическому методу, который является более травматичным. Радиоволновое удаление родинки так же эффективно, как и хирургическое, но менее травматичное. К сожалению, данный метод применяется редко из-за отсутствия необходимого оборудования.Родинки (невусы): причины появления, признаки (симптомы) перерождения в рак кожи, диагностика (дерматоскопия), лечение (удаление), профилактика озлокачествления - видео
Родинки (невусы): признаки опасных и неопасных родинок, факторы риска перерождения в рак, методы диагностики и удаления родинок, советы врача - видео
Удаление родинки методом радиоволновой хирургии - видео
Удаленная родинка
Через несколько часов после удаления родинки в области раны могут появиться боли различной степени интенсивности, обусловленные нарушением целостности структур кожи. Данные боли можно купировать приемом препаратов из группы нестероидных противовоспалительных средств (НПВС), таких, как например Парацетамол , Нурофен , Нимесулид, Кеторол , Кетанов и т.д.Сама рана не требует какого-либо специального ухода или обработки до момента снятия швов, что производится на 7 – 10 день. После этого для ускорения заживления и предотвращения образования рубца рекомендуется смазывать рану мазями Левомеколь , Солкосерил или Метилурацил .
Пока рана полностью не заживет, чтобы не спровоцировать воспаление, инфицирование и формирование грубого рубца, следует выполнять следующие правила:
- Не наносить косметические средства на рану;
- Не срывать и не мочить корочку;
- Закрывать рану тканью или лейкопластырем от воздействия солнечных лучей.
В редких случаях рана после удаления родинки может воспалиться из-за попадания в нее патогенных бактерий , что приведет к более длительному заживлению и формированию рубца. Признаками присоединения инфекции являются следующие:
- Воспаление раны;
- Боль в области раны стала сильнее;
- Гной в области раны;
- Разошедшиеся края раны.
В редких случаях возможно расхождение швов, вследствие чего края раны расходятся в стороны и медленно срастаются. В такой ситуации следует обратиться к врачу, чтобы он наложил новые швы или стянул имеющиеся плотнее.